
La rééducation n’a pas seulement pour but de traiter la cause initiale de la blessure mais aussi de réduire et prévenir les compensations et leurs effets négatifs.
La plupart des rééducations orthopédiques, après un traumatisme ou une chirurgie, suivent les mêmes étapes:
La différence de durée de chacune de ces étapes varie en fonction de la blessure initiale, des objectifs des patients et du temps passés en auto exercice.
Chez My French Physio, nous proposons des traitements adaptés aux personnes âgées, tout particulièrement des séances de rééducation après une opération.
Pathologies
Traitements
Lors d’une chirurgie abdominale (césarienne, ablation de l’appendicite), le chirurgien coupe différents feuillets allant de la peau aux organes en passant par les muscles et fascias.
Au cours de la cicatrisation, ces feuillets se referment complètement mais créent malheureusement parfois des tissus cicatriciels.
Ces adhérences sont gênantes car empêchent le mouvement et la fonction normale des différents tissus.
Par exemple, une adhérence entre muscle et organe va diminuer la capacité de contraction musculaire, créant une faiblesse voir des douleurs.
Grace a l’ostéopathie viscérale, le thérapeute améliorera, non seulement, l’élasticité des zones peu mobiles de votre abdomen, mais il utilisera également une approche globale pour analyser comment cette dysfonction abdominale impacte le reste du corps avec un intérêt tout particulier pour le diaphragme et les postures de compensation.
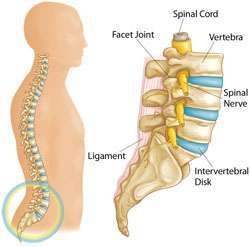 éléments du rachis lombaire
éléments du rachis lombaire
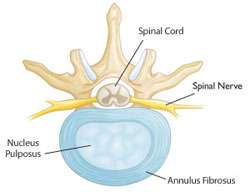 Annulus fibrosus : C’est le pourtour dur et flexible du disque
Nucleus pulposus, c’est la partie centrale molle comme de la gelée (mais contenant des dizaines de milliers de cellules).
Annulus fibrosus : C’est le pourtour dur et flexible du disque
Nucleus pulposus, c’est la partie centrale molle comme de la gelée (mais contenant des dizaines de milliers de cellules).
Si vous vous déchirez le ligament croisé antérieur (LCA) de votre genou, vous devrez peut-être subir une chirurgie reconstructive.
Le LCA est une bande de tissu résistant qui relie l’os de la cuisse à l’os du tibia au niveau de l’articulation du genou.
Il s’étend en diagonale à l’intérieur du genou et confère à l’articulation du genou sa stabilité. Il permet également de contrôler le mouvement de va-et-vient de la partie inférieure de la jambe.
Blessures du LCA
Les blessures au genou peuvent survenir lors de la pratique de sports tels que le ski, le tennis, le squash, le football et le rugby. Les blessures du LCA sont l’un des types de blessures du genou les plus courants, représentant environ 40 % de toutes les blessures sportives.
Vous pouvez vous déchirer le LCA si le bas de votre jambe s’étend trop vers l’avant. Il peut également se déchirer si votre genou et le bas de votre jambe sont tordus.
Les causes les plus courantes d’une blessure au LCA sont les suivantes :
un mauvais atterrissage lors d’un saut
s’arrêtant soudainement
changer de direction soudainement
avoir une collision, par exemple lors d’un tacle de football
Si le LCA est déchiré, votre genou peut devenir très instable et perdre toute son amplitude de mouvement.
Cela peut rendre difficile l’exécution de certains mouvements, comme par exemple tourner sur place. Certains sports peuvent être impossibles à pratiquer.
Les ménisques c’est quoi ?
Les ménisques sont des tissus en forme de C à l’intérieur de l’articulation du genou, situés entre les surfaces cartilagineuses de la cuisse (fémorale) et du tibia (tibia). Les deux se trouvent dans l’articulation. Il y en a un à l’intérieur du genou (médial) et un autre à l’extérieur (latéral). Les parties externes ont un apport sanguin suffisant, mais les parties médianes et internes ont un apport sanguin insuffisant. Comme l’apport sanguin peut affecter la guérison, l’emplacement d’une déchirure aura une incidence sur les options de traitement.
Quelles sont les fonctions du ménisque ?
Les ménisques sont des tissus qui répondent à la force et à la charge. Ils ont plusieurs fonctions importantes : augmentation de la stabilité de l’articulation du genou, lubrification de l’articulation, aide à l’équilibre, absorption des chocs, transmission de la charge (répartition plus uniforme du poids et des contraintes sur l’articulation du genou).
Quels sont les types de lésions méniscales ?
Les ménisques sont parmi les parties les plus fréquemment blessées de l’articulation du genou. Il existe différents types de lésions méniscales : – déchirures méniscales aiguës (dues à une blessure spécifique) – déchirures méniscales dégénératives (non dues à une blessure spécifique). Il est important de connaître la différence entre ces deux types de blessures, car la façon dont nous les traitons est différente.
Une patella (ou rotule) disloquée est une blessure courante qui prend normalement environ 6 semaines à guérir.
Elle est souvent causée par un coup ou un changement soudain de direction lorsque la jambe est posée sur le sol, par exemple pendant le sport ou la danse.
La rotule se trouve normalement sur le devant du genou. Elle glisse sur une rainure de l’articulation lorsque vous pliez ou redressez votre jambe.
Lorsque la rotule se disloque, elle sort de cette rainure et les tissus de soutien peuvent être étirés ou déchirés.
Symptômes d’une rotule disloquée
Lorsqu’une rotule se disloque, elle semble généralement mal placée ou à un angle bizarre. Mais dans de nombreux cas, elle se remet en place peu de temps après.
Parmi les autres symptômes, on peut citer
une sensation de “pop”.
douleur intense au genou
être incapable de redresser le genou
un gonflement soudain du genou
être incapable de marcher
La chirurgie de remplacement du genou (arthroplastie) est une opération courante qui consiste à remplacer un genou endommagé, usé ou malade par une articulation artificielle.
Les adultes de tout âge peuvent être envisagés pour une arthroplastie du genou, bien que la plupart des opérations soient effectuées sur des personnes âgées de 60 à 80 ans.
Une opération de moindre envergure, appelée prothèse partielle du genou, est généralement pratiquée sur des personnes plus jeunes, entre 55 et 64 ans, où l’articulation artificielle devrait devoir être refaite dans les dix ans.
Une fracture du plateau tibial est une fracture de la partie supérieure du tibia (tibia-barré) qui implique l’articulation du genou. Les symptômes comprennent la douleur, le gonflement et une diminution de la capacité à bouger le genou. Les personnes sont généralement incapables de marcher. La complication peut comprendre une blessure à l’artère ou au nerf, l’arthrite et le syndrome des loges.
La cause en est généralement un traumatisme, comme une chute ou une collision avec un véhicule automobile. Les facteurs de risque comprennent l’ostéoporose et certains sports comme le ski. Le diagnostic est généralement suspecté sur la base des symptômes et confirmé par des radiographies et un scanner. Certaines fractures peuvent ne pas être visibles sur une simple radiographie.
La douleur peut être prise en charge par des AINS, des opioïdes et une attelle. Chez les personnes qui sont par ailleurs en bonne santé, le traitement se fait généralement par chirurgie. Parfois, si les os sont bien alignés et les ligaments du genou intacts, les personnes peuvent être traitées sans chirurgie.
Elles représentent environ 1% des fractures et se produisent le plus souvent chez les hommes d’âge moyen et les femmes âgées[3]. Dans les années 1920, on les appelait “fractures d’aile” en raison de leur association avec les personnes heurtées par un véhicule à moteur en marchant.
Les fractures de la hanche sont des fissures ou des cassures dans la partie supérieure de l’os de la cuisse (fémur) à proximité de l’articulation de la hanche. Elles sont généralement causées par une chute ou une blessure sur le côté de la hanche, mais peuvent parfois être dues à un problème de santé, comme un cancer qui affaiblit l’os de la hanche.
Les chutes sont très fréquentes chez les personnes âgées, en particulier chez les plus de 80 ans, qui peuvent avoir une vision réduite ou des problèmes de mobilité et d’équilibre.
Les fractures de la hanche sont également plus fréquentes chez les femmes, qui sont plus susceptibles de souffrir d’ostéoporose, une maladie qui rend les os faibles et fragiles.
Symptômes d’une fracture de la hanche
Les symptômes d’une fracture de la hanche après une chute peuvent comprendre
Une fracture de la hanche n’entraîne pas nécessairement des ecchymoses ou ne vous empêche pas de vous tenir debout ou de marcher.
L’arthroplastie de la hanche est un type de chirurgie courant qui consiste à remplacer une articulation de la hanche endommagée par une articulation artificielle (appelée implant).
Les adultes de tout âge peuvent être envisagés pour une prothèse de la hanche, bien que la plupart des opérations soient effectuées sur des personnes âgées de 60 à 80 ans.
Une articulation artificielle moderne de la hanche est conçue pour durer au moins 15 ans. La plupart des personnes présentent une réduction significative de la douleur et une amélioration de l’amplitude de leurs mouvements.
Lorsqu’une prothèse de la hanche est nécessaire
La chirurgie de remplacement de la hanche est généralement nécessaire lorsque l’articulation de la hanche est usée ou endommagée, de sorte que votre mobilité est réduite et que vous souffrez même au repos.
La raison la plus fréquente de l’opération de remplacement de la hanche est l’arthrose. D’autres affections peuvent causer des dommages à l’articulation de la hanche :
la polyarthrite rhumatoïde
fracture de la hanche
l’arthrite septique
les troubles qui provoquent une croissance osseuse inhabituelle (dysplasies osseuses)
Cette intervention est principalement pratiquée en cas de perte osseuse de la face antérieure de la glène (à la suite d’une lésion osseuse de type bankart ou de dislocations répétées qui usent la face antérieure de la glène).
Elle a été décrite pour la première fois par un chirurgien français, Michel Latarjet, en 1954. Des procédures similaires ont également été utilisées, comme la procédure Bristow au Royaume-Uni et la procédure Boytchev en Russie. Cependant, la procédure Latarjet est devenue la plus populaire au niveau mondial en raison de son faible taux de récurrence et de ses excellents résultats publiés.
La procédure implique le transfert de la coracoïde avec ses muscles attachés à la zone déficiente sur l’avant de la glène. Cela remplace l’os manquant et le muscle transféré agit également comme un support musculaire supplémentaire empêchant d’autres dislocations. La procédure a un taux de réussite élevé (taux de récidive inférieur à 1 %4) et cela est dû au “triple effet” décrit par Patte. Il s’agit de 1) augmenter ou restaurer la surface de contact de la glène ; 2) le tendon conjoint stabilise l’articulation lorsque le bras est en abduction et en rotation externe,
Le remplacement de l’épaule est une procédure chirurgicale visant à traiter l’articulation de l’épaule si elle a été endommagée ou usée, généralement par l’arthrite ou une blessure. Votre chirurgien remplace une partie ou la totalité de l’articulation de votre épaule par des pièces artificielles.
Votre épaule est une articulation à rotule. La boule située au sommet de votre bras se déplace en douceur dans la cavité de votre omoplate sur une doublure de cartilage. Le cartilage empêche vos os de frotter l’un contre l’autre. Si votre cartilage est endommagé par une blessure ou de l’arthrite, cela peut rendre votre articulation douloureuse et rigide.
Une nouvelle articulation de l’épaule peut contribuer à améliorer le mouvement de l’épaule et à y réduire la douleur. Les parties artificielles de l’épaule sont généralement faites de métal ou de plastique ou d’une combinaison de ces matériaux.
L’âge moyen des personnes qui se font remplacer une épaule est d’environ 70 ans, et beaucoup de personnes ont largement dépassé cet âge. Une articulation artificielle de l’épaule dure généralement au moins 10 ans, souvent beaucoup plus longtemps.
Types de prothèses d’épaule
Il existe plusieurs types de remplacement d’épaule. Votre chirurgien discutera avec vous de la meilleure procédure à adopter dans votre cas particulier. Cela dépendra de l’état des muscles qui entourent votre épaule, de la stabilité de votre épaule et de la solidité de vos os.
Les trois principaux types de procédure de remplacement de l’épaule sont décrits ici.
Remplacement de l’épaule à l’envers
Il s’agit de la procédure de remplacement de l’épaule la plus couramment utilisée. Elle tire son nom du fait que les positions de la rotule dans votre articulation sont inversées. Une bille métallique est fixée à votre omoplate, à l’endroit où se trouvait auparavant votre cavité. Et une nouvelle cavité est fixée sur le haut de votre bras, à l’endroit où se trouvait la boule auparavant. La nouvelle boule et la nouvelle cavité ont chacune une tige qui, avec un ciment spécial, aide à les ancrer à votre os.
Remplacement total de l’épaule
L’arthroplastie totale de l’épaule est le deuxième type d’intervention le plus courant. Si vous subissez ce type d’opération, votre chirurgien remplacera la boule en haut de votre bras par une nouvelle boule métallique. Il remplacera également la cavité de votre omoplate par une nouvelle cavité. Ces remplacements imitent la structure originale de votre épaule.
Remplacement partiel de l’épaule (hémiarthroplastie)
Dans le cas d’un remplacement partiel de l’épaule, seule la boule située au sommet du bras est remplacée. La nouvelle boule métallique se déplacera alors dans votre cavité existante.
Les fractures de l’humérus proximal sont courantes et représentent 5 % de l’ensemble des fractures. Ces fractures ont tendance à se produire chez les patients âgés qui sont ostéoporotiques.
Le mécanisme le plus courant de ces fractures est une chute sur la main tendue depuis une hauteur debout. Chez les patients plus jeunes, un traumatisme à haute énergie est la cause de la blessure.
L’objectif du traitement des fractures de l’humérus proximal est de permettre la guérison des os et des tissus mous dans une position anatomique normale afin de maximiser la fonction du membre supérieur.
La plupart des fractures sont peu déplacées et stables, de sorte qu’une fixation chirurgicale n’est pas nécessaire. Une écharpe de soutien suivie d’une rééducation précoce et ont de bons résultats fonctionnels.
Les fractures déplacées nécessitent une reconstitution, car si elles ne sont pas traitées, elles risquent fort de produire une fonction limitée.
La définition la plus courante du déplacement est de 1 cm entre les fragments ou de 45° d’angulation entre les fragments de la fracture. Les parties qui produisent le plus souvent ces fragments sont la tête humérale, les tubérosités supérieures et inférieures, et le col chirurgical.
Une cheville cassée met généralement 6 à 8 semaines à guérir, mais cela peut prendre plus longtemps.
Le médecin vous le dira :
Combien de temps vous devrez porter la botte ou vous faire plâtrer, le poids à mettre sur votre cheville, on peut vous donner des béquilles ou un déambulateur pour vous aider à ne pas prendre de poids.
Une fois guérie, utilisez votre cheville comme si elle était normale. En la bougeant, vous éviterez qu’elle ne se raidisse.
Vous devrez peut-être consulter un kinésithérapeute. Il peut vous aider à faire des exercices pour que votre pied et votre cheville bougent à nouveau en douceur.
Demandez à votre médecin quand vous pourrez reprendre des sports de contact ou d’autres activités qui sollicitent beaucoup votre cheville.
Quels sont les ligaments de la cheville ?
La cheville est une articulation à charnière entre la jambe et le pied, qui permet de monter et de descendre. Les os de la jambe (tibia et péroné) forment une fente, et l’astragale du pied s’insère entre eux. Le talus est maintenu au tibia et au péroné par de solides bandes de tissu appelées ligaments. Chaque ligament est constitué de nombreux brins ou fibres d’un matériau appelé collagène, qui est extrêmement résistant.
Le ligament situé à l’intérieur de la cheville (le ligament deltoïde) est constitué de deux couches, la plus profonde étant la plus importante. Ce ligament est principalement déchiré en association avec de graves fractures des os de la cheville. Les blessures sportives de ce ligament sont rares.
Le ligament situé à l’extérieur de la cheville (ligament latéral) est constitué de trois bandes distinctes : une à l’avant (ligament talo-fibulaire antérieur), une au milieu (ligament calcanéo-fibulaire) et une à l’arrière (ligament talo-fibulaire postérieur). Les bandes antérieure et centrale sont les ligaments blessés lors d’une entorse.
TÉMOIGNAGES
Paroles de patients !
“J ai consulte Mathilde en postnatal et Virgil pour mon bébé et je recommande vivement ce cabinet. Tous deux se sont montres professionnels et très compétents. J avais quelques appréhensions quant a laisser mon fils de quelques mois se faire manipuler pour son torticolis mais Virgil est très pro et a l habitude des nourrissons et a su me rassurer en m expliquant les raisons et le traitement a suivre. Merci!”
Nessa N.
“Virgil soigne toute ma famille depuis maintenant 3 ans. Il m’a remise d’aplomb après une année de maux de dos dont je ne parvenais pas à me défaire. Il a soigné mon mari après une grosse double pneumonie. Son diagnostic est rapide et fiable, il travaille vite et bien, et son approche holistique du patient est excellente (il ne soigne pas que le “bobo” mais aussi tout ce qu’il y a autour).”
Anne-Valery R.
“Excellent service, autant pour mon fils qui souffrait de torticolis et de plagiocephalie que pour mon traitement ante-natal et post-natal! Je recommande vivement Virgile et Elodie, une équipe au top et très sympathique!”
Aurélie A.